Septik şok vazojenik şokların bir türüdür.
Vazojenik şok: Distribütif şok.
Vasküler tonus ve permeabilitenin bozulması sonucu intravasküler volümün dağılımı bozulmuştur, etiyolojik sebeplerine göre kardiyak volüm artmış, azalmış yada normal olabilir. Septik şok, anafilaktik şok, nörojenik şok, ilaç veya toksisitelere bağlı olarak ortaya çıkan şok tabloları vazojenik şok örnekleridir.
Sepsis ve septik şok:
kan dolaşımında bakterilerin bulunmasına bakteremi, bu durumun tetiklediği iltihabi – inflamatuar cevaba sepsis, sepsis tablosunun ilerleyerek dolaşımı ve solunumu bozması ile gelişen şok tablosuna septik şok denir.
Septik şok genellikle kan dolaşımının gram negatif bakterilerle invazyonu sonucu ortaya çıkan bakteriyeminin bir sonucudur. ( endotoksik şok). Bakteremi, sepsis ve septik şok birbirini takip eden patolojik süreçlerdir (Septik kaskad).
Bakteremi—-( %20-40)—> Sepsis —–( %25-40)—-> Septik şok
Gram negatif bakteriler dışında gram pozitif bakteriler, virüsler, mantarlar da septik şok tablosu meydana getirebilir. İntra abdominal enfeksiyonlar gibi ağır lokal enfeksiyonların varlığında bakteremi olmadan septik şok tablosu gelişebilir. Toksik şok sendromu gibi herhangi bir enfeksiyon oplmadan lokal bir bölgeden toksinlerin vücuda girmesi sonucunda da septik şok tablosu ortaya çıkabilir. Vücudun immün sistemini bozan yada vücuda mikropların girişini kolaylaştıran her türlü faktör septik şoka zemin hazırlar. Etkili antibiyotikler ve yoğun bakım desteğine rağmen septik şok tabloları % 45 gibi yüksek bir oranda ölümle sonuçlanır. Gram negatif bakteremilerin % 40 ında gram pozitif bakteremilerin %20 sinde sepsis tablosu gelişir. Vakaların çoğunda bu tablo bakteremiyi takiben 12 saat içinde ortaya çıkar. Sepsisli hastaların ise % 25- 40 ında septik şok gelişir. Predispozan hastalıkların varlığında septik şok riski artar. Septik şok gelişme riski baktereminin yoğunluğundan, endotoksin miktarından ve bakterinin cinsinden bağımsızdır.
Sepsis tablolarının:
- %40 ından gram negatif bakteriler ,
- %32 sinden gram pozitif bakteriler sorumludur,
- %16 sı polimikrobiyaldir,
- %6 sı fungaldir,
- %5i non klasifiye mikroorganizmalar ile meydana gelir,
- %2 si intraabdominal anaeroblar ile meydana gelir.
Sepsis vakalarının %25 inde septik şok tablosu ortaya çıkar.
Gram negatif bakteremilerin en sık görülen sebepleri nelerdir ?
- Üriner sistem toplumdan kazanılmış ve nasokomial gram negatif bakteremilerin en sık görülen kaynağıdır. Bakteremi genellikle üriner kataterizasyon veya cerrahi girişimi takiben ortaya çıkar.
- Hepatobilier sistem: kolesistit, kolanjit,
- Abdominal kavite: apse, perforasyon, peritonit,
- Deri: dekubit yaraları, cerrahi yara enfeksiyonları, yanık,
- Ürogenital sistem: özellikle kadınlarda PİD,
- Hospitalize hastalarda her türlü kateterizasyon ve invaziv girişim,
- Üst GİS endoskopisi,
- Granülositopenik hastalarda aşikar bir enfeksiyon odağı olmadan ortaya çıkan gram negatif bakteremi ve sepsisler genellikle alt GİS kaynaklıdır.
Bakteremi ve sepsiste sık rastlanan predispozan faktörler nelerdir?
- Hospitalizasyon, kateterizasyon ( özellikle İCU yatışı),
- Travma,
- Cerrahi girişimler, özellikle kirli cerrahi girişimler, kolorektal, ürogenital,
- Diyabet, özellikle kontrolsüz diyabet,
- Lösemi, granülositopeni,
- Genitoüriner sistem enfeksiyonları,
- Radyoterapi, kemoterapi,
- Kortikosteroid ve immün süpressif ilaç kullanımı,
Bunlar içinde granülositopeni ( WBC<1000/mm3)gram negatif bakteremiye zemin hazırlayan en önemli faktördür. Gram negatif bakteremi riski granülositopeni nin ağırlığı ve süresi ile doğru orantılıdır. Hücre sayısı 1000 in altında ise 3 hafta içinde gram negatif bakteremi şansı %50, hücre sayısı 100 ün altında ise şans %100 dür.
Toplumdan kazanılmış ve nasokomial bakteremilerde etkenler
| TOPLUMDAN KAZANILMIŞ BAKTEREMİLERDE EN SIK ETKENLER |
NOSOKOMİAL BAKTEREMİLERDE EN SIK ETKENLER |
| E. coli |
E. coli |
| Klebsiella spp. |
Klebsiella spp. |
| Proteus spp. |
Enterobacter spp. |
| Haemophilus influenza tip b |
Serratia spp. |
| Bakteroides spp. |
Pseudomonas spp. |
Septik kaskad: sepsis basamakları.
- Enfeksiyon: mikroorganizmaların normalde bulunmamaları gereken yerde bulunmaları veya bulundukları yerde inflamasyona neden olmalarıdır.
- Bakteremi: bakterilerin kan dolaşımına katılmaları ( hemokültür ile tespit edilir).
- Sepsis ( septisemi)-SIRS (Septic İnflamatory Response Syndrome) bakteri yada bakteri ürünlerinin kan dolaşımına katılmaları sonucu ortaya çıkan septik inflamatuar cevaptır. Kanıtlanmış bir enfeksiyon varsa bu tabloya SEPSİS; kanıtlanmış bir enfeksiyon yoksa bu tabloya SIRS denir. SEPSİS ve SİRS tanısı için aşağıdakilerden en az ikisi bulunmalıdır:
- Ateşin >38 C veya <36 C olması,
- Nabzın >90/dk olması,
- Solunum sayısının >20 / dk olması veya PaCO2 <32 mmHg olması,
- Beyaz küre sayısının >12000/mm3 yada <4000 /mm3 olması.
- Ciddi sepsis: Sepsis sonucu hipotansiyon, perfüzyon bozuklukları ve organ disfonksiyonlarının ortaya çıkması ile karakterizedir. Sepsis bulgularına ilaveten aşağıdakilerden en az birinin varlığı ciddi sepsis tanısıkoydurur:
- Laktik asidoz,
- Oligüri,
- Bilinç bulanıklığı,
- Septik şok: sepsis sırasında yeterli sıvı replasmanına rağmen sistolik tansiyon un 90 mmHg nin altına düşmesi veya tansiyonun normal değerinden 40 mmHg düşmesi haline septik şok denir.
- Refrakter septik şok: 1 saat boyunca yapılan sıvı replasmanına ve farmakolojik müdahalelere rağmen septik şok halinin devam etmesidir.
- MSOF: Sepsis tablosu sırasında en az iki organ sistemde ortaya çıkan yetmezlik tablosudur. Hiperdinamik ve hipermetabolik bir tablodur ve mortalitesi %60 dır.
Sepsisin en önemli komplikasyonları nelerdir ?
- Lökopeni,
- Trombositopeni,
- Septik şok,
- Akut Tübüler Nekroz,
- Dissemine İntravasculer Coagulopati (DİC),
- Akut Respiratuvar Distress Sendromu ( ARDS),
- Multi Sysyteme Organ Failure (MSOF ) yada (MODS).
Sepsis fizyopatolojisi:
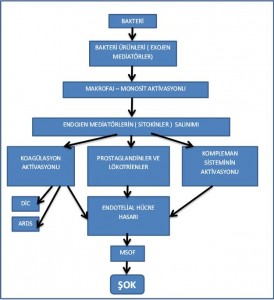
Gram negatif bakteri duvarındaki Lipo Poli Sakkarit (LPS) kısmı veya diğer bakteri ürünlerinin ( Peptidoglikan, TSST, piyojenik toksin A, süperantijenler) kan dolaşımına katılması immün hücreler aracılığıyla bir inflamatuar cevabın gelişmesini tetikler. Bu maddelere eksojen mediatörler denir.
| SEPSİSİ BAŞLATAN BAKTERİYEL KOMPONENTLER |
| EKSOJEN MEDİATÖRLER |
KAYNAK |
ÖRNEK |
| Endotoksin ( LPS-Lipid A) |
Tüm gram negatif bakterilerin hücre duvarında bulunur |
E. coli sepsisis, meningokoksemi. |
| Peptidoglikan |
Tüm bakterilerin hücre duvarında vardır. |
|
| Lipoteikolik asit |
Tüm gram pozitif bakterilerin hücre duvarında vardır. |
Stafilokokal, Streptokokal septik şok. |
| Delici exotoksinler ( pore forming exotoksins) |
S. aureus, S. Pygoenes, E. Coli, Aeromonas spp. |
Alfa hemolizin, Streptolizin-O, E. Coli hemolizin, Aerolizin. |
| Süperantijenler |
S. aureus,S. pyogenes |
TSST-1, Entero A-F, piyojenik exotoksin A+C, |
| enzimler |
S. pyogenes,C. perfringens |
IL-1 beta convertaz, Fosfolipaz C |
Eksojen mediatörler makrofaj, nötrofil, endotel hücreleri ve lenfositlerden ağır bir inflamatuar reaksiyonun tetiğini çekecek olan endojen mediatörlerin salınımını başlatır. Endojen mediatörler de ( prostaglandinler, lökotrienler, kinin interlökin, tümör nekroz faktör ve platelet aktive edici faktör ) diğer immün hücreleri uyararak yaygın ve sistemik bir inflamatuar cevaba neden olur. Sistemik inflamatuar yanıt sonucu ortaya çıkan reaktif oksijen radikalleri ve proteolitik enzimler yaygın doku hasarına, vazodilatasyon ve hipotansiyona, myokardial depresyona, nötrofil akümilasyonuna, dolaşımın aksamasına, intravasküler volümün dağılımında bozulmaya ve şoka yol açarlar. Sonuçta septik şokta hızla ilerleyen hipoperfüzyon ve dokur hasarıyla karşılaşırız ( ARDS, DİC, ATN, MODS vb).
Bilinen en önemli endojen mediatörler ( sitokinler):
- TNF – alfa,
- İL-1,2,6,8 ve
- PAF dır.
TNF-alfa ve İL-1 inflamasyonu başlatan en önemli sitokinlerdir. Endojen mediatörler hücre metabolizmasını ve oksijen ihtiyacını arttırır, kapiller permeabiliteyi arttırır, vazodilatasyon yaparlar. Myokard kontraktilitesini ve sistemik vasküler rezistansı düşürerek intravasküler volümün redistribüsyonuna, dokularda hipoksiye, yani sonuçta vazojenik şoka yol açarlar.
SEPTİK ŞOK EPİDEMİYOLOJİSİ
Sepsis hastane başvurularının %2 sini oluşturur ancak vakaların 2/3 ü hastanede gelişir. Sepsis mortalitesi yüksektir;
- Sepsiste %6
- SIRS %7
- Ciddi Sepsis %20
- Septik şok %46
- Gram negatif septik şokta %25
- MSOF %60 mortalite vardır.
Septik şokta mortaliteyi arttıran sebepler nelerdir?
- Erken ölüm
- Ciddi asidoz,
- Hipoperfüzyon,
- 2 veya daha fazla organ yetmezliği,
- Geç ölüm
- Var olan predispozan hastalıklar,
- Hipotermi,
- Trombositopeni,
- Multipl enfeksiyon odaklarının varlığı.
SEPTİK ŞOK ETİYOLOJİSİ
Septik şokun en sık sebebi gram negatif bakteri enfeksiyonlarıdır, daha az sıklıkla gram pozitif bakteriler, virüs ve mantar enfeksiyonları görülür.
-
GRAM NEGATİF BAKTERİLER
- Coli ( en sık),
- Klebsiella pneumoniae,
- Enterobacteriaceae,
- Proteus,
- Pseudomonas ( özellikle nosokomial),
- Serratia,
- Neisseria meningitidis.
Gram negatif bakteriyel Sepsis için predispozan faktörler:
- Yenidoğan dönemi,
- Üsriner disfonksiyon ( çok büyük risk .. özellikle yaşlı hastalarda),
- İmmün sistemi bozan hastalıklar;
- Diyabet,
- Siroz,
- Alkolizm,
- Kanser,
- İatrojenik immün süpresyon;
- Kemoterapi,
- Radyoterapi,
- Sitotoksik ilaçlar ,
- Total parenteral beslenme,
- Üriner, bilier, gastrointestinal enfeksiyonlar.
-
GRAM POZİTİF BAKTERİLER ( %20 – 40)
- Stafilokoklar,
- Streptokoklar ( özellikle pnemokok)
- Gram pozitif Sepsis için predispozan faktörler
- Toplumdan kazanılmış enfeksiyonlar ( pnemoni),
- İV katater,
- Kronik enfeksiyon odakları,
- Fonksiyonel yada cerrahi splenektomi varlığı ( kapsüllü bakteriler: pnemokok, menengokok ve Hib sepsisi riski artar)
-
VİRÜSLER, MYCOBAKTERİLER, PROTOZOOLAR
- Özellikle falciparum sıtmasında Sepsis tablosu gelişir. İmmün süpressif hastalarda grip Sepsis tablosuna yol açabilir.
SEPSİS KLİNİĞİ
Sepsis ve septik şokta klinik non spesifiktir. ( sepsise has klinik bir bulgu yoktur, etken patojenden ve primer patolojiden bağımsız bir klinik tablodur, enfeksiyon ve enfeksiyon dışı birçok sebeple aynı tablo ortaya çıkabilir ör: pankreatit, yanıklar vb.)
- Sepsise özel bir klinik tablo yoktur en büyük özelliği akut başlangıçlı olmasıdır.
- Ateş,
- Titreme,
- Taşikardi,
- Terleme,
- Taşipne,
- Hipotansiyon,
- Mental konfüzyon erken dönemde görülebilir.
Predispozan faktörler varlığına veya infeksiyon odağının varlığına bu klinik bulgular sepsis şüphesi uyandırmalıdır.
- Yenidoğan döneminde ve ileri yaşlarda başlangıç yavaş ve bulgular belirsiz olabilir.
- Hipotermi,
- Hiperventilasyon ve respiratvuar alkaloz,
- Döküntü
- Peteşial döküntü – meningokok –
- Ectyma gangrenosum – pseudomonas—
- İshal,
- Bulantı,
- Kusma,
- İleus varlığı Sepsis in ön bulgusu olabilir.
- Sepsis in en sık rastlanan bulgusu ateştir. Ateşin yüksekliği ve süresi ile enfeksiyon arasında korelasyon vardır. Ancak yenidoğan da, çocuklarda ve yaşlılarda hipotermi görülebilir.
- Sepsis in en sık rastlanan ikinci bulgusu titremedir. Genellikle ateşin çıkışından önce görülür.
- Sepsis in en sık rastlanan üçüncü bulgusu terlemedir ve genellikle ateşin düşüş döneminde görülür.
- Sepsis in az görülen ancak en önemli bulgusu mental konfüzyondur. Mental bozukluk halsizlik dalgınlık şeklinde de olabilir. İleri dönemde anksiyete, ajitasyonlar, stupor ve koma görülür.
- Hiper vantilasyon ve respiratuvar alkaloz sepisin ilk bulgularıdır. Artmış metabolik yük ve sitokinlerin solunum merkezini uyarması sonucu ortaya çıkar. Beraberinde taşikardi vardır. Sepsis in bu fazına sıcak faz da denir. Ekstremiteler sıcaktır, kapillerler dilatedir. Hasta kompansatuvar dönemdedir, daha sonra hayati organlarda hipoperfüzyon ortaya çıkar, bilinç iyice bulanıklaşır, laktik asit artar, respiratvuar alkaloz asit yükünü kompanse edemez ve metabolik asidoz başlar, periferik vazokonstrüksiyon sebebiyle perifer soğur (soğuk faz = dekompansasyon), solunum bozulur, bradikardi başlar, hasta şok tablosu içindedir, perfüzyonun daha da bozulması ile hasta kaybedilir.
SEPSİS TE LABORATUVAR
- Kan sayımı
- Lökositoz + sola kayma veya lökopeni,
- PNL lerde toksik granülasyon yada intrastoplazmik vakuolizasyon,
- Trombositopeni ( DİC başladığını gösterir),
- Eritrosit morfolojisi normaldir DİC gelişimini takiben mikroanjiopatik hemolitik anemi gelişir.
- Kan kültürü ( %95)
- İnfeksiyon odaklarının kültürü
- İdrar,
- Balgam,
- Deri ve lokal enfeksiyon odaklarının kültürü,
- BOS kültürü,
- Kateter kültürü,
- Özellikle granülositopenik – immün süpressif hastalarda enfeksiyon lehine bulgu olmasa da her türlü odaktan kültür alınmalıdır.
- TİT
- Erken dönemde hafif proteinüri,
- Şok u takiben ATN gelişimi ve oligüri görülür,
- Özellikle diyabetiklerde ve yaşlılarda sepsisin kaynağı genellikle üriner enfeksiyonlardır.
- Elektrolitler ve glikoz
- Sepsis ve septik şok sırasında hipoglisemi nadiren görülür ancak yenidoğan sepsisi sırasında hipoglisemi sık görülür.
- Diyabetiklerde ise hiperglisemik ataklar görülür,
- Geç dönemde laktik asit ve hipoperfüzyon nedeniyle bikarbonat azalır –aniyon gap metabolik asidoz – ortaya çıkar.
- Karaciğer fonksiyon testleri:
- Transaminazlarda artış ve hafif hiperbilürübinemi,
- Hafif hipoalbüminemi görülür.
- Enfeksiyon odağını tespite yönelik girişimler
- Akciğer filmi
- Tüm batın us
- Gerekirse Lomber Ponksiyon
- Sintigrafi yapılmalıdır.
AYIRICI TANI
Sepsis ve septik şok tablosu hemodinamik bozukluğa sebep olacak her türlü şok tablosu ile karışır. En çok vazojenik şok ile karışır. Bunlar içinde septik şok ile en çok karışanlar
- Toksik şok,
- Anafilaktik şok,
- İlaç intoksikasyonlarına bağlı şok tabloları,
- Okült hemorajilere bağlı şok tablosu,
- Pulmoner
SEPTİK ŞOKTA TEDAVİ
Sepsiste ve septik şokta tedavi farklıdır. Sepsisin tedavisinde birinci amaç enfeksiyon etkenini ortadan kaldırmaktır. Septik şok ta ise ilk iş şok tablosu ile mücadele etmektir.
Sepsis kliniği ile uyumlu bulguların varlığına amaç Sepsis in varlığını konfirme etmek, odağı bulmak ve bir an önce tedaviye başlamaktır. İlk önce hemokültürler alınır, antibiyotik verilmeden önce alınan hemokültürlerde %95 oranında etkeni saptamak mümkün olur. Muhtemel enfeksiyon odaklarından kültürler alınır ( balgam, idrar, yara kültürü, plevral – peritoneal mailer, gerekirse BOS kültürleri alınır).
Kültürlerin alınmasını takiben antibiyogram sonuçları alınıncaya dek muhtemel odak ve patojene yönelik ampirik antibiyoterapi başlanır. Hemo kültür sonuçları okült enfeksiyon odaklarının tespitinde yol gösterici olabilir
Ör1: Yaşlı bir hastada hemokültürde Klebsiella üremiş ancak akciğerde bir bulgu yoksa intraabdominal enfeksiyon odağı aranmalıdır ( kolanjit, perforasyon, divertikülit vb).
Ör2: genç bir hastada hemokültürde Haemophilus İnfluensa üremiş ancak akciğerde enfeksiyon odağı yoksa endokarditten şüphelenilmelidir.
Ör3: YB hastasında Pseudomonas cephacia üremiş ve bir enfeksiyon odağı yoksa İV ekipmanların ve solüsyonların kontamine olduğu düşünülmelidir.
Ör4: yaşlı bir hastada salmonella colerasuis üremiş ancak odak yoksa enfekte anevrizma akla gelmelidir.
Septik şokta ise ilk yapılacak iş şok tablosu ile mücadeledir, yeterli doku perfüzyonu ve oksijenizasyonun sağlanmasına çalışılır.
- Solunum dolaşım desteği,
- Oksijenizasyon,
- Sıvı replasmanı: amaç yeterli doku perfüzyonu sağlamaktır.
- Erişkinde 0,5 – 1,5 ml/kg/saat,
- Çocukta 30 – 60 ml/saat idrar çıkışı sağlamaktır.
- İv bolus SF yada ringer laktat ile başlanır. Verilen sıvı miktarını bir pulmoner arter katateri ile izlemek yerinde olur. Pulmoner arter wedge basıncı 12 – 14 mmHg ye çıkana dek sıvı replasmanı yapılır. Katater yoksa boyun venleri dolana kadar replasman yapılır.
- Erişkinde 1 – 2 saatte 1 – 1,5 litre verilir,
- Çocukta 2 – 5 dakikada 20 ml/ kg hesabıyla verilir. Gerekirse kan transfüzyonu yapılır.
- Pozitif inotrop ilaçlar: amaç sıvı replasmanına rağmen düzelmeyen perfüzyonu düzeltmektir. Bu amaçla dopamin ( 5-10 mikro grm /kg/dk ) veya dobutamin ( 2-20 mikro grm / kg/ dk ) verilir. Bu ilaçlar ile doku perfüzyonu hala sağlanamaz ise norepinefrin ( 2 – 12 mikro gr/ dk ) başlanabilir.
- Solunum yetmezliği ve arteriyel oksijen basıncı 50 mmHg altında olan hastalar entübe edilmelidir.
- Gram negatif endotoksinlere karşı monoklonal antikorlar
- Antibiyotikler :amaç en kısa sürede dolaşımı mikroplardan ve mikrobik yan ürünlerden temizlemektir. Damar yolu açılıp kan kültürü alındıktan hemen sonra antibiyoterapi başlanmalıdır. Kültür sonuçları çıkıncaya dek ampirik tedavi başlanmalıdır.
SEPSİS VE SEPTİK ŞOK TA ANTİBİYOTERAPİ PROTOKOLLERİ
TOPLUMDAN KAZANILMIŞ ENFEKSİYON – LÖKOPENİ YOK ( PNL >1000)
Üriner sistem kaynaklı
| 3. j. Sefalosporin ,piperasilin, mezlosilin, tikarsilin, kinolon |
+/- aminoglikozid |
Üriner sistem dışı
| 3. J sefalosporin+metronidazol, tikarsilin+klavulonik asit, ampisilin+sulbaktam, piperasilin+tazobaktam. |
+/- aminoglikozid |
NASOKOMİAL NÖTROPENİ YOK ( PNL >1000/mm3)
| 3.J Sefalosporin+metronidazol, tikarsilin+klavulonat, Ampisilin+sulbaktam, Piperasilin+tazobaktam, İmipenem. |
+/- aminoglikozid |
NOSOKOMİAL NÖTROPENİK HASTA
| Piperasilin+tazobaktam, Tikarsilin klavulonat+aminoglikozid, İmipenem+aminoglikozid, Seftazidim+metronidazol+aminoglikozid. |
Katater kaynaklı enfeksiyon düşünülüyor ise + vankomisin
INTRA ABDOMİNAL ENFEKSİYON
| Ampisilin+gentamisin+metronidazol, Tikarsilin+gentamisin, 3. J Sefalosporin+metronidazol. |
BİLİNMEYEN ODAK
| Vankomisin+Gentamisin+Metronidazol, Sefoksim+gentamisin. |
Sepsiste ampirik antibiyotik pratik tablo
|
Muhtemel odak
|
Muhtemel organizma
|
Ampirik Antibiyoterapi
|
Ürosepsis
|
Gr – çomak / enterokok
|
Ampisilin + genta,
Vankomisin + genta,
3. J SS + / – genta
|
İntra abdominal enfekiyon
|
Polimikrobik / anaerob
|
Ampisilin+genta+metronidazol,
Tikarsilin+genta,
3.JSS+metronidazol
|
Nasokomial pnemoni
|
Dirençli gram negatif
|
AG ( Genta yada Tobra)+Antipseudomonal (Tikarsilin yada Piperasilin yada Seftazidim)
|
Sellülitis
|
Streptokok / Stafilokok
|
1.J SS sefazolin
|
İV katater
|
S. aureus,
S. epidermidis,
Gr – Çomaklar
|
Vanko+Genta
|
Bilinmeyen odak
|
Geniş spektum
|
Vanko+Genta+Metro,
Sefotaksim+Genta.
|

